Koordination:
M Stierer, Wien
Unter Mitarbeit von:
Ch. Vutuc, Wien
H-P. Friedl, Wien
R. Winter, Graz
E. Kubista, Wien
R. Jakse, Wien
Ch. Dadak, Wien
Problemstellung
Von 1980 bis 1991 hat die absolute Zahl der Neuerkrankungen um 38% (von 2.608 auf 3602) zugenommen, die altersstandardisierte Inzidenzrate um 33%. Mit 78,1/100.000 Frauen im Jahre 1989 hat die alterstandardisierte Inzidenz ihren bis dahin höchsten Wert erreicht. Das Mammakarzinom stellt mit 22,3% das häufigste Karzinom der Frau dar und zeigt derzeit (1991) eine Erkrankungsrate von 88,6 Fällen auf 100.000.
Trend
In den späten 80iger Jahren betrug die Anzahl der Frauen, die während ihres Lebens ein Mammakarzinom entwickelten, 1 von 12. Nach einer aktuellen Einschätzung aus 1992 beträgt diese Zahl inzwischen 1 von 9 Frauen.
Epidemiologie
Inzidenz/Häufigkeit
Im Jahr 1991 wurde in Österreich bei insgesamt 3.602 Frauen (88,6/105) ein Krebs der Brustdrüse diagnostiziert; mit 22,3% aller Krebsneuerkrankungen stellt dieser Tumor die häufigste Krebserkrankung bei Frauen dar. Von diesen 3.602 Fällen waren zum Diagnosezeitpunkt 46% im Stadium I (lokalisiert auf das Ursprungsorgan), 37% im Stadium II (regionalisiert; lokal und/oder Lymphknoten) und 10% im Stadium III mit nachgewiesenen Fernmetastasen. In 7% der Fälle war das Stadium unbekannt. Bei 33 (2%) der 1.682 Stadium I-Fälle handelte es sich um ein Carcinoma in situ (Frühform, die nicht metastasieren kann).
Altersentwicklung
Eine besonders ungünstige Entwicklung zeigen Frauen im mittleren Altersbereich. Bei den unter 40jährigen Frauen hat die Inzidenz zwischen 1980 und 1991 um 17 % zugenommen, bei den 40 bis 49jährigen hingegen um 49%, bei den 50 bis 59jährigen um 36% und um 24% bei den 60 bis 69jährigen.
Tumorstadien
Eine günstigere Entwicklung zeigt das Tumorstadium zum Zeitpunkt der Diagnose. Der Anteil der Stadium I-Fälle ist von 40% im Jahr 1980 auf 46 % im Jahr 1991 angestiegen. Der Anteil der Stadium II Fälle ist hingegen von 40% auf 37% zurückgegangen, ebenso der Anteil der Stadium III Fälle (von 15% auf 10%). Da die nicht bestimmbaren Tumorstadien nur von 4% auf 7% zugenommen haben, kann von einer Verbesserung der Diagnostik ausgegangen werden.
Todesursache
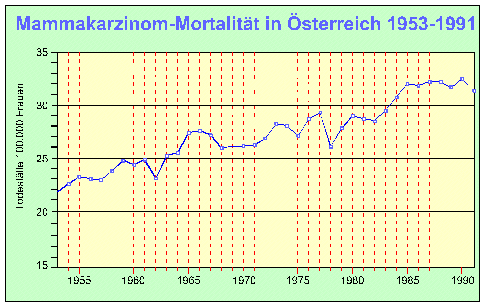
Das Mammakarzinom stellt bei der Frau auch die häufigste Krebstodesursache unter den durch ein Karzinom verursachten Todesfällen dar. Im Jahr 1991 starben 1.671 Frauen an diesem Tumor: das sind 3,7% aller Todesfälle, 17,5% aller Krebstodesfälle bzw. 41,1 Todesfälle pro 100.000 Frauen. Die altersstandardisierte Sterblichkeit (Abb. 1) weist einen stufenförmig zunehmenden Trend auf; in den letzten 40 Jahren hat diese Sterblichkeit um mehr als die Hälfte zugenommen. Seit 1985 steigt die Sterblichkeit nicht weiter an. Da die Inzidenz im Jahr 1989 den bisher höchsten Wert erreicht hat, kann ein positiver Effekt durch die Verbesserung in Diagnostik und Therapie des Mammkarzinoms angenommen werden.
In Abbildung 2 ist die Altersverteilung der Todesfälle und der Neuerkrankungsfälle dargestellt. Die Sterblichkeit nimmt mit dem Alter in etwa linear zu. Die Morbidität zeigt einen ausgeprägten prä- und postmenopausalen Altersgipfel. Insgesamt gesehen ist das Mammakarzinom, wie alle häufigen Malignome, ein Alterskarzinom; Frauen, die älter als 60 Jahre sind, stellen 65% aller Neuerkrankungsfälle.
Risikofaktoren
Eine allen Mammakarzinomen gemeinsame Ursache ist derzeit unbekannt. Wohl aber existieren Risikofaktoren, deren Kenntnis für die Erfassung und šberwachung besonders gefährdeter Frauen bedeutsam ist, und einen Ansatzpunkt für Präventivmaßnahmen darstellen.Obwohl nachgewiesen ist, daß genetische Faktoren zumindest manchen Formen des familiär gehäuften Mammakarzinoms zugrundeliegen, weisen große Inzidenzunterschiede in verschiedenen Ländern sowie Inzidenzangleichung bei Neueinwanderern auf Umwelteinflüsse hin. Genetische Faktoren zeigen sich z. B. am Vorliegen von Mutationen des p-53 Gens bzw. Veränderungen am langen Arm des Chromosoms 17. Unumstritten ist die Rolle der Östrogene als Wachstumsfaktor für das Mammakarzinom.
Es wird zwischen Faktoren unterschieden, die sich aus der familiären Disposition, persönlichen Faktoren bzw. der Gewebsdisposition ergeben (endogene Faktoren) und solchen, die über Ernährung, Hormone und Umwelteinflüsse von außen zugetragen werden (exogene Faktoren). Eine ins primäre Therapiekonzept des Mammakarzinoms integrierte Bestrahlung führt zu keiner Risikoerhöhung.
Insgesamt lassen sich etwa 30% aller Mammakarzinome einer Risikogruppe zuordnen. Ein substantiell bedeutsames Risiko stellen lediglich höheres Alter, sowie eine positive Familienanamnese dar, die in etwa 5% aller Mammakarzinome vorliegt. Aus der Familienanamnese ergibt sich eine relative Risikoerhöhung bis zum 10fachen je nach Konstellation -siehe Tabelle 1 -, wobei hier häufig jugendliches Manifestationsalter, Bilateralität sowie Vorkommen anderer Karzinome wie z.B. Endometrium-, Colon- oder Ovarialkarzinom anzutreffen ist.
Eine Erfassung dieser Frauengruppe ist im Hinblick auf standardisierte Vorsorgeuntersuchungen anzustreben. Das gilt im gleichen Ausmaß für Frauen mit histologisch verifizierter atypisch duktaler oder lobulärer Hyperplasie oder Carzinoma lobulare in situ bzw. nach kurativ behandeltem Mammakarzinom. Dann empfiehlt sich eine jährliche Mammographie. Diese sollte bei Familienanamnese etwa ab dem 30. Lebensjahr durchgeführt werden, bzw. 10 Jahre vor Manifestationsalter der jüngsten erkrankten Verwandten.
Kontrazeptiva
Die oralen Kontrazeptiva mit Kombinationspräparaten führen zu keiner generellen Risikoerhöhung. Lediglich bei Frauen mit langjähriger Einnahme vor ihrer ersten Geburt, bzw. dem 25. Lbj. bestehen Hinweise auf eine Risikoerhöhung. Diese Daten betreffen orale Kontrazeptiva mit einem Östrogenanteil von 50 Mikrogramm oder mehr (derzeitiger Marktanteil 5%). Bei Risikogruppen (Familienanamnese, atypisch lobuläre oder ductale Hyperplasie, Carcinoma lobulare in situ) ist die Verabreichung oraler Kontrazeptiva genau abzuwägen.
Kontraindiziert ist die Gabe östrogenhaltiger oraler Kontrazeptiva nach behandeltem Mammakarzinom.
Hormonersatztherapie
Für die Hormonersatztherapie (Östrogene und Gestagene) liegt ein erhöhtes Brustkrebsrisiko bei Langzeitgebrauch (>>10 Jahre) vor. Bei Anwendung der Hormonersatztherapie bei Risikogruppen (s.o.) ist eine genaue Abwägung der Gesamtsituation vorzunehmen.
Über eine mögliche Verabreichung einer Hormonersatztherapie bei Frauen mit operiertem Mammakarzinom existieren derzeit noch keine gesicherten Erkenntnisse. Folgende Vorschläge erscheinen aus tumorbiologischen šberlegungen praktikabel und zielführend: Bei Frauen mit operiertem Mammakarzinom und einer mehr als 10jährigen Rezidivfreiheit sind die üblichen Regeln der Hormonsubstitutionstherapie zu beachten. Liegt die Operation weniger als 10 Jahre zurück und hat es sich um einen rezoptorpositiven Tumor gehandelt, so ist die Gabe von Tamoxifen ausreichend. Ein Gestagenzusatz vermindert in einem hohen Prozentsatz die subjektiven Beschwerden. Auch bei rezoptor-negativen Tumoren erscheint ein analoges Vorgehen empfehlenswert.

Ernährung
Unter Einbeziehung aller Daten dürfte eine fettarme Diät eine gewisse Bedeutung in der Prävention des Mammakarzinoms besitzen. Da eine Reduktion des Fettverzehrs und Vermeidung von šbergewicht auch zur Risikoverminderung für das Colon-, Endometrium-, Gallenblasen- und Ovarialkarzinom führt, sollten entsprechende Ernährungsempfehlungen ausgegeben werden. Eine Einschränkung des Alkoholkonsums wirkt ebenfalls der Entstehung einer Reihe anderer Karzinome (Mundhöhle, Larynx, Pharynx, Ösophagus, Leber) entgegen. Als optimale Ernährungszusammensetzung kann eine vitamin- und gemüsereiche Kost gelten, deren Fettanteil 25 % nicht übersteigt und deren Faseranteil 25 Gramm/Tag beträgt.
Erhöhter Alkoholkonsum entfaltet durch Störung des Östrogenmetabolismus in der Leber und/oder direkten Gehalt an Karzinogenen seine risikoerhöhende Wirkung. Ob Nikotinabusus einen Risikofaktor bei der Entstehung eines Mammakarzinoms darstellt, ist derzeit noch nicht geklärt; jedenfalls gibt es Untersuchungen, die einen Zusammenhang möglich erscheinen lassen.
Ernährungsempfehlung
- Gemüse- und obstreich (Vitamine!)
- Faserreich
- Fettarm (weniger als 25% Anteil)
- Alkoholarm (>> 40 Gramm/Tag i.e. ca. 3/8 Wein oder 3 kleine Bier)
Derzeit kann eine individuelle, auf die jeweiligen persönlichen Gegebenheiten der Patientin abgestimmte ärztliche Aufklärung im Hinblick auf ein Vermeiden bekannter Risken (Alkohol, Ernährung, östrogenhaltige „Pille“ bei jungen Frauen, Vermeidung unnötiger ionisierender Strahlen, sorgfältige Östrogensubstitution) als primärpräventive Maßnahme der Wahl beim Mammakarzinom gelten.
Möglichkeiten der Prävention
- Ernährung
- Vermeidung unnötiger ionisierender Strahlen (gilt nicht für Mammographie)
- Keine Langzeitöstrogensubstitution
- Vermeidung von Langzeitgabe oraler Kontrazeptiva mit hohem östrogenanteil bei Frauen unter 25 Jahren
- Chemoprävention?
Chemoprävention
Darunter versteht man die Verhinderung der Karzinomentstehung durch Pharmaka. Hierzu stehen zwei Stoffklassen (Antiöstrogene, Retinoide), welche in prospektiv randomisierten internationalen Studien untersucht werden, zur Verfügung.
1. Tamoxifen:
Es handelt sich um ein durch Hormonrezeptorblockade wirksames Antiöstrogen mit antiproliferativen Eigenschaften.
Tamoxifen ist wirksam in der Metastasen- und Adjuvanstherapie des Mammakarzinoms (25 % Reduktion der Rezidivrate, 39% Inzidenzsenkung des kontralateralen Mammakarzinoms). Daneben besteht eine komplexe Wirkung auf den Lipidstoffwechsel und Erhöhung der Knochendichte. Weiters ist mit einer Senkung der Herzinfarktinzidenz und einer Reduktion der Knochenbrüche zu rechnen.
2. Fenretinide:
Die Retinoide stellen als Vitam A Derivate durch Kontrolle von Zelldifferenzierung und Proliferation sowie hohe Konzentration im Brustdrüsengewebe eine „ideale“ Stoffgruppe für die Chemoprävention des Mammakarzinoms dar. Eine synergistische Wirkung mit Tamoxifen ist möglich.
Zusammenfassung
Die vorliegenden epidemiologischen Daten, welche einen Anstieg der Mammakarzinomhäufigkeit und bis zum Jahr 1985 auch der Sterberate bei insgesamt sinkender Sterblichkeit am Karzinom der Frau ausweisen, sollten zu vermehrten Anstrengungen in Hinblick auf die primäre und sekundäre Prävention des Mammakarzinoms führen. Der konstant bleibende Anteil an präinvasiven Tumoren sowie der nur in geringem Ausmaß angestiegene Anteil an prognostisch günstigen Frühformen reflektiert das Fehlen eines Sekundärpräventionseffekts (= Mammographiescreening).
Der 10%-Anteil an Fällen mit bestehender Generalisation zum Zeitpunkt der Diagnose erscheint trotz sinkender Tendenz inakzeptabel hoch. Im Rahmen aller gesundheitspolitischen Maßnahmen zur Senkung der Mammakarzinom assoziierten Mortalität wird der Primärprävention in Zukunft ein hoher Stellenwert zukommen. Gewisse Möglichkeiten durch Modifikation des Lebensstiles sind derzeit schon gegeben; ob Chemoprävention eine echte Option darstellt, sollte frühestmöglichen Zeitpunkt geklärt werden.
